Лечение внезапных сердечно-сосудистых заболеваний и синдромов на догоспитальном этапе
Д.м.н., проф. Верткин А.П., зав. кафедрой клинической фармакологии ГОУ ВПО МГМСУ Минздравсоцразвития РФ
Принято считать, что скорая медицинская помощь является самым массовым видом оказания медицинской помощи больным или пострадавшим от несчастных случаев. В структуре вызовов службы СиНМП преобладают внезапные заболевания и синдромы, требующие неотложной лекарственной помощи. Среди них наиболее распространены сердечно-сосудистые заболевания и синдромы — гипертонический криз, стенокардия и инфаркт миокарда, нарушения ритма и проводимости. Квалифицированное назначение лекарственных средств ургентному больному зачастую определяет характер дальнейшего течения заболевания и его прогноз. В этой публикации представлены выдержки из рекомендаций, разработанных Национальным научно-практическим обществом скорой медицинской помощи, по лечению этих состояний на догоспитальном этапе.
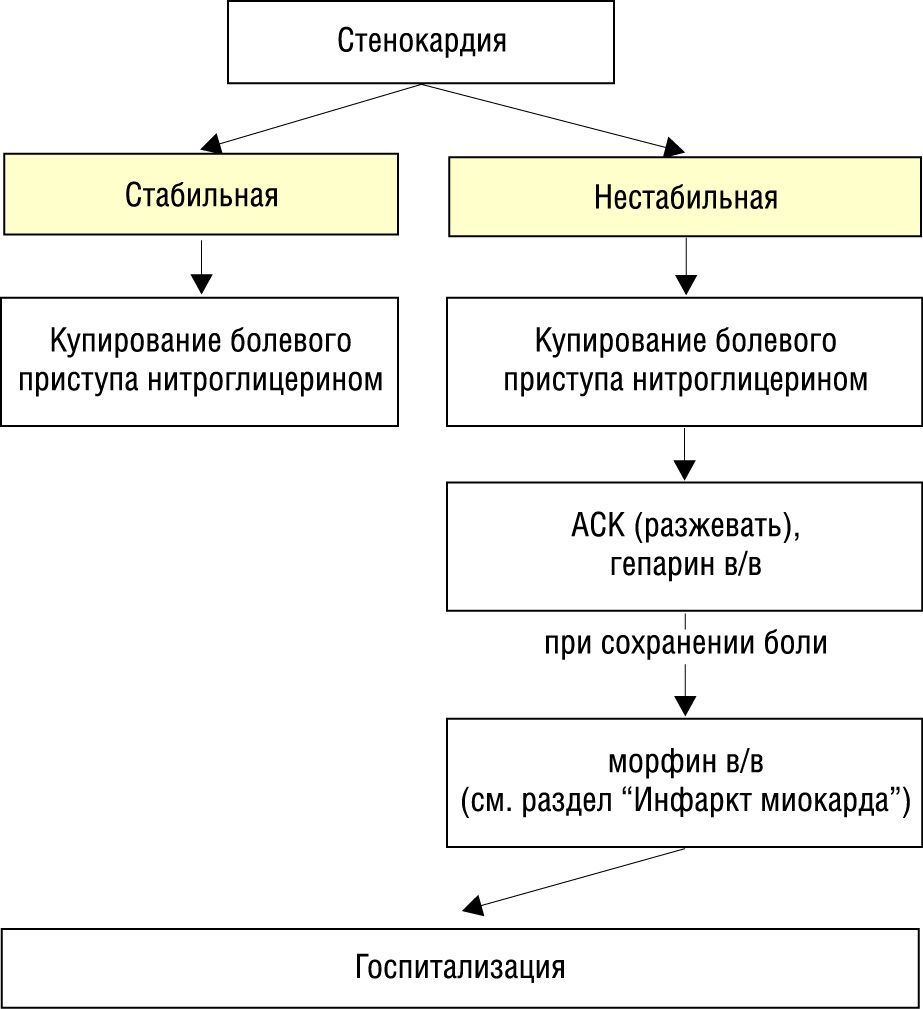
Стенокардия
Целью неотложной терапии стенокардии является предотвращение развития некроза миокарда путем уменьшения потребности миокарда в кислороде и в значительно меньшей степени путем непосредственного улучшения коронарного кровообращения. Таким образом, для экстренного купирования болевого синдрома необходима быстрая гемодинамическая разгрузка миокарда, для этого используют, в первую очередь, различные нитраты с коротким периодом действия.
Нитроглицерин в таблетках (по 0,5 мг), в 1% спиртовом растворе (по 0,5 мг в 3 каплях) или аэрозоле (например нитроминт по 0,4 мг в 1 дозе) принимается сублингвально. В случае его эффективности ангинозный приступ купируется в течение 2–3 мин. Если через 5–7 минут после приема боль не купирована, можно повторить прием препарата в той же дозе или увеличивая ее до 8–12 мг (всего до 3 раз).
Альтернативой традиционному нитроглицерину могут служить другие быстродействующие лекарственные формы нитратов, в частности изосорбид динитрат под язык (например нитросорбид) или в виде спрея (например изокет). Оптимальным средством для купирования приступа стенокардии и последующей транспортировки больного в стационар можно считать применение изосорбида-динитрата в виде спрея, сочетающего быстрое начало действия с достаточной продолжительностью эффекта (около 1 ч), что обеспечивает время для транспортировки пациента в стационар в случае необходимости.
Использование сублингвальных форм нитратов имеет дифференциально-диагностическое значение: если после их троекратного применения у больного приступ не купируется, продолжаясь более 10–20 минут, диагноз стенокардии должен быть подвергнут сомнению. В условиях оказания скорой помощи «затянувшийся» приступ стенокардии должен рассматриваться как развивающийся инфаркт миокарда, а неэффективность препаратов первого ряда является показанием к немедленному применению наркотических анальгетиков парентерально и вызову врачебной бригады.
Следует учитывать, что причинами обращения больного за экстренной помощью при стенокардии могут служить либо приступ, возникший при физической нагрузке и не купировавшийся в покое, либо длительный приступ стенокардии покоя. Как правило, в обоих случаях больным уже предпринимались безуспешные попытки купирования приступа с помощью сублингвального приема нитроглицерина. Если учесть время, прошедшее с начала приступа до решения больного обратиться за помощью, и время, необходимое для вызова бригады службы СиНМП и ее приезда или для самостоятельного обращения больного в какое-нибудь лечебное учреждение, то к моменту начала оказания помощи продолжительность приступа обычно существенно превышает «безопасный» для миокарда период.
При различных вариантах нестабильной стенокардии, которые следует расценивать как «предынфарктные состояния», лечебная тактика не отличается от таковой при остром инфаркте миокарда и включает терапию нитратами, при их неэффективности — наркотическими анальгетиками. Во всех случаях необходим прием аспирина (300 мг разжевать), по показаниям используют бета-адреноблокаторы (исключая стенокардию Принцметала), гепарин (см. раздел «Инфаркт миокарда»).
Тактика ведения больного на догоспитальном этапе представлена ниже.
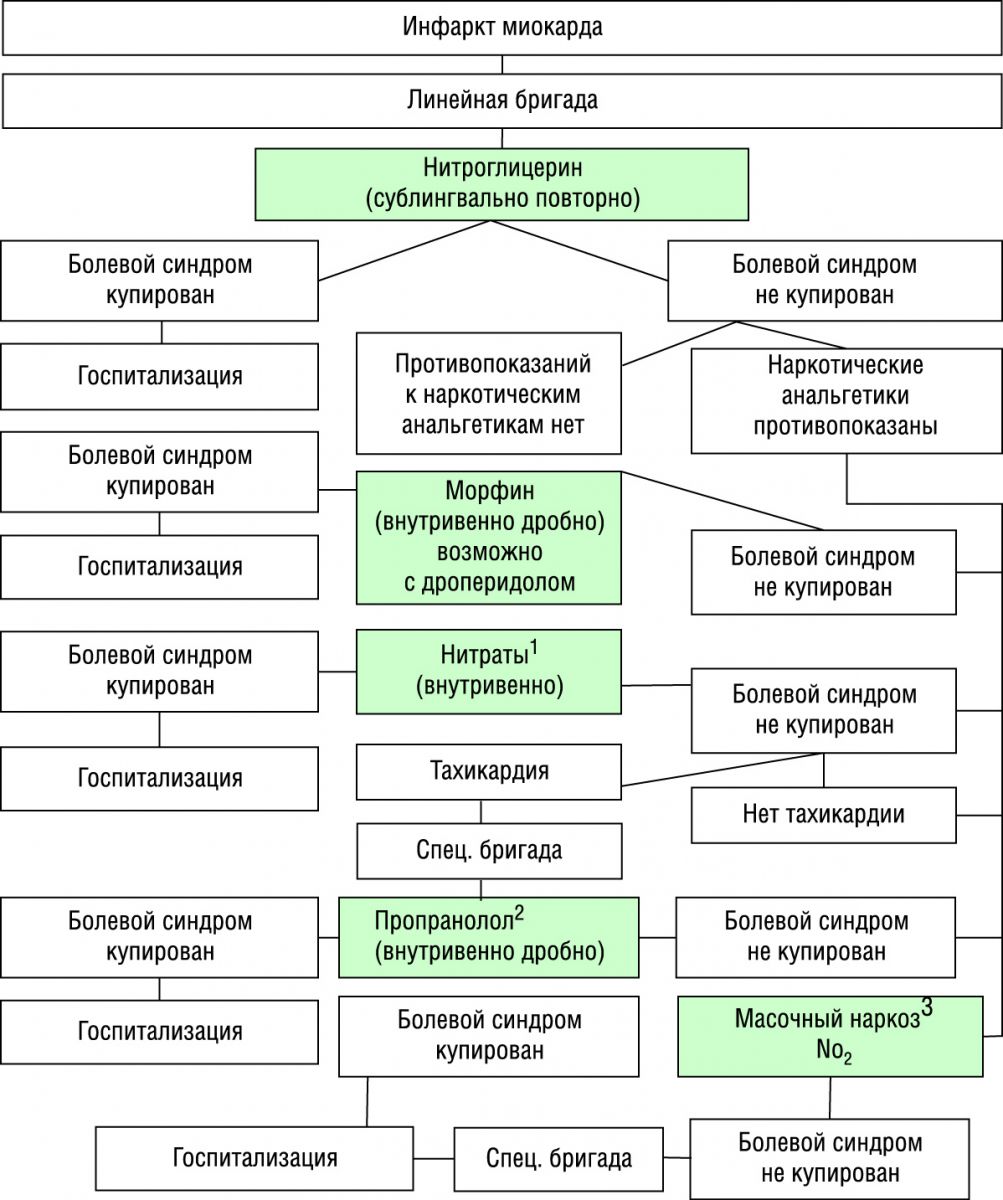
Инфаркт миокарда
Неотложная терапия преследует несколько взаимосвязанных целей: 1) купирование болевого синдрома; 2) восстановление коронарного кровотока; 3) уменьшение работы сердца и потребности миокарда в кислороде; 4) ограничение размеров инфаркта миокарда; 5) лечение и профилактика осложнений инфаркта миокарда.
Купирование болевого приступа при остром инфаркте миокарда — одна из важнейших задач, поскольку боль через активацию симпатоадреналовой системы вызывает повышение сосудистого сопротивления, частоты и силы сердечных сокращений, то есть увеличивает гемодинамическую нагрузку на сердце, повышает потребность миокарда в кислороде и усугубляет ишемию.
Если предварительный сублингвальный прием нитроглицерина (повторно по 0,5 мг в таблетках или 0,4 мг в аэрозоле) боль не купировал, рекомендуется начать терапию наркотическими анальгетиками, обладающими анальгетическим и седативным действием и влияющими на гемодинамику: вследствие вазодилатирующих свойств они обеспечивают гемодинамическую разгрузку миокарда, уменьшая, в первую очередь, преднагрузку. На догоспитальном этапе препаратом выбора для купирования болевого синдрома при инфаркте миокарда является морфин, дающий не только необходимый эффект, но и обладающий достаточной для транспортировки длительностью действия. Препарат вводится в/в дробно: 1 мл 1% раствора разводят изотоническим раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводят 2–5 мг каждые 5–15 мин до полного устранения болевого синдрома либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Суммарная доза на догоспитальном этапе не должна превышать 20 мг (2 мл 1% раствора) морфина.
Для профилактики и купирования тошноты и рвоты рекомендуют в/в введение 10–20 мг метоклопрамида (церукала, реглана). При выраженной брадикардии показано использование атропина в дозе 0,5 мг (0,5 мл 0,1% раствора) в/в; терапия артериальной гипотензии проводится по общим принципам коррекции гипотензии при инфаркте миокарда.
Недостаточная эффективность обезболивания наркотическими анальгетиками служит показанием к в/в инфузии нитратов (см. ниже). При низкой эффективности нитратов в сочетании с тахикардией дополнительный обезболивающий эффект может быть получен введением бета-адреноблокаторов (см. ниже). Боль может быть купирована в результате эффективного тромболизиса (см. ниже).
Продолжающиеся интенсивные ангинозные боли служат показанием к применению масочного наркоза закисью азота (обладающей седативным и анальгезирующим действием) в смеси с кислородом. Начинают с ингаляции кислорода в течение 1–3 мин, затем используют закись азота (20%) с кислородом (80%) с постепенным повышением концентрации закиси азота до 80%; после засыпания больного переходят на поддерживающую концентрацию газов — 50:50%. Закись азота не снижает выброс левого желудочка. Возникновение побочных эффектов (тошноты, рвоты, возбуждения или спутанности сознания) является показанием для уменьшения концентрации закиси азота или отмены ингаляции. При выходе из наркоза ингалируют чистый кислород в течение 10 минут для предупреждения артериальной гипоксемии.
Восстановление коронарного кровотока в острейшей фазе инфаркта миокарда при отсутствии противопоказаний осуществляется путем тромболизиса
А) Показаниями к проведению тромболизиса служат подъем сегмента ST более чем на 0,1 мВ по крайней мере в двух стандартных отведениях ЭКГ и более чем на 0,2 мВ в двух смежных грудных отведениях или остро возникшая полная блокада левой ножки пучка Гиса в период от 30 минут до 12 часов от начала заболевания. Применение тромболитических средств возможно и позднее, если сохраняется подъем ST на ЭКГ, продолжается болевой приступ и/или наблюдается нестабильная гемодинамика.
В отличие от внутрикоронарного системный тромболизис (осуществляется внутривенным введением тромболитических средств) не требует каких-либо сложных манипуляций и специального оборудования. При этом он достаточно эффективен, если начат в первые часы развития инфаркта миокарда (оптимально — на догоспитальном этапе), поскольку сокращение летальности прямо зависит от сроков достижения реперфузии.
При отсутствии противопоказаний решение вопроса о проведении тромболизиса основывается на анализе фактора времени: при транспортировке более 30 мин или при отсрочке внутрибольничного проведения тромболизиса более чем на 60 мин, введение тромболитических средств должно осуществляться на догоспитальном этапе оказания медицинской помощи. В противном случае оно должно быть отложено до стационара.
Наиболее часто используется стрептокиназа. Методика внутривенного введения стрептокиназы: введение стрептокиназы проводится только через периферические вены, попытки катетеризации центральных вен недопустимы; перед инфузией возможно внутривенное введение 4 мл 25% магния сульфата, либо 10 мл кормагнезина−200 в/в струйно, медленно (за 5 мин); «нагрузочная» доза аспирина (162,5–325 мг — разжевать) дается всегда, за исключением случаев, когда аспирин противопоказан (аллергические и псевдоаллергические реакции); 1 500 000 ЕД стрептокиназы разводится в 100 мл изотонического раствора хлорида натрия и вводится внутривенно за 30–60 мин.
Одновременное назначение гепарина при использовании стрептокиназы не требуется — предполагают, что стрептокиназа сама обладает антикоагуляционными и антиагрегационными свойствами. Показано, что внутривенное введение гепарина не снижает летальность и частоту рецидивов инфаркта миокарда, а эффективность его подкожного введения сомнительна. Если гепарин по каким-либо причинам был введен ранее, это не является препятствием к проведению тромболизиса. Рекомендуется назначение гепарина через 12 ч после прекращения инфузии стрептокиназы. Рекомендовавшееся ранее использование гидрокортизона для профилактики анафилаксии признано не только малоэффективным, но и небезопасным в острейшей стадии инфаркта миокарда (глюкокортикоиды увеличивают риск разрыва миокарда).
Основные осложнения тромболизиса
1) Кровотечения (в т.ч. наиболее грозные — внутричерепные) — развиваются вследствие угнетения процессов свертывания крови и лизиса кровяных сгустков. Риск развития инсульта при системном тромболизисе составляет 0,5–1,5% случаев, обычно инсульт развивается в первые сутки после проведения тромболизиса. Для остановки незначительного кровотечения (из места пункции, изо рта, носа) достаточно прижатия кровоточащего участка. При более значимых кровотечениях (желудочно-кишечном, внутричерепном) необходима внутривенная инфузия аминокапроновой кислоты — 100 мл 5% раствора вводят в течение 30 мин и далее 1 г/ч до остановки кровотечения, или транексамовой кислоты по 1–1,5 г 3–4 раза в сутки в/в капельно; кроме того эффективно переливание свежезамороженной плазмы. Следует однако помнить о том, что при использовании антифибринолитических средств возрастает риск реокклюзии коронарной артерии и реинфаркта, поэтому использовать их необходимо лишь при угрожающих жизни кровотечениях.
2) Аритмии, возникающие после восстановления коронарного кровообращения (реперфузнойные). Не требуют интенсивной терапии медленный узловой или желудочковый ритм (при частоте сердечных сокращений менее 120 в мин. и стабильной гемодинамике); наджелудочковая и желудочковая экстрасистолия (в том числе аллоритмированная); атриовентрикулярная блокада I и II (типа Мобитц I) степени. Требуют неотложной терапии фибрилляция желудочков (необходимы дефибрилляция, комплекс стандартных реанимационных мероприятий); двунаправленная веретенообразная желудочковая тахикардия типа «пируэт» (показаны дефибрилляция, введение сульфата магния внутривенно струйно); иные разновидности желудочковой тахикардии (используют введение лидокаина либо проводят кардиоверсию); стойкая суправентрикулярная тахикардия (купируется внутривенным струйным введением верапамила или новокаинамида); атриовентрикулярная блокада II (типа Мобитц II) и III степени, синоатриальная блокада (внутривенно струйно вводят атропин в дозе до 2,5 мг, при необходимости проводят экстренную электрокардиостимуляцию).
3) Аллергические реакции. Сыпь, зуд, периорбитальный отек встречаются в 4,4% случаев, тяжелые реакции (отек Квинке, анафилактический шок) — в 1,7% случаев. При подозрении на развитие анафилактоидной реакции необходимо немедленно остановить инфузию стрептокиназы и ввести внутривенно болюсом 150 мг преднизолона. При выраженном угнетении гемодинамики и появлении признаков анафилактического шока в/в вводят 0,5–1 мл 1% раствора адреналина, продолжая введение стероидных гормонов внутривенно капельно. При лихорадке назначают аспирин или парацетамол.
4) Рецидивирование болевого синдрома после проведения тромболизиса купируется внутривенным дробным введением наркотических анальгетиков. При нарастании ишемических изменений на ЭКГ показано внутривенное капельное введение нитроглицерина или, если инфузия уже налажена, — увеличение скорости его введения.
5) При артериальной гипотонии в большинстве случаев бывает достаточно временно прекратить инфузию тромболитика и поднять ноги пациента; при необходимости уровень АД корректируется введением жидкости, вазопрессоров (допамина или норадреналина внутривенно капельно до стабилизации систолического АД на уровне 90–100 мм рт.ст.).
Клинические признаки восстановления коронарного кровотока: прекращение ангинозных приступов через 30–60 мин после введения тромболитика, стабилизация гемодинамики, исчезновение признаков левожелудочковой недостаточности, быстрая (в течение 2–3 ч) динамика ЭКГ с приближением сегмента ST к изолинии на 50% от исходного уровня подъема, ранним формированием патологического зубца Q и/или отрицательного зубца Т, появление реперфузионных аритмий (ускоренного идиовентрикулярного ритма, желудочковой экстрасисто-лии и др.), быстрая динамика МВ-КФК.
Для решения вопроса о возможности использования тромболитических средств следует уточнить ряд моментов:
- убедиться в отсутствии в течение предшествовавших 14 дней острых внутренних кровотечений — желудочно-кишечного, легочного, маточного (за исключением менструального), гематурии и др. (обратить внимание на их наличие в анамнезе) или оперативных вмешательств и травм с повреждением внутренних органов;
- исключить наличие в течение предшествовавшего года острого нарушения мозгового кровообращения, операции или травмы головного или спинного мозга (обратить внимание на их наличие в анамнезе);
- убедиться в отсутствии признаков острого панкреатита, расслаивающей аневризмы аорты, а также аневризм церебральных артерий, опухоли головного мозга или метастазирующих злокачественных опухолей;
- убедиться в отсутствии физикальных признаков или анамнестических указаний на патологию свертывающей системы крови — геморрагический диатез, тромбоцитопения (обратить внимание на геморрагическую диабетическую ретинопатию);
- убедиться, что больной не получает непрямые антикоагулянты;
- уточнить, не было ли аллергических реакций на соответствующие тромболитические препараты, не было ли предшествовавшего введения стрептокиназы в сроки от 5 дней до 2 лет (в этот период в связи с высоким титром антител повторное введение стрептокиназы недопустимо);
- в случае успешно проведенных реанимационных мероприятий убедиться, что они не были травматичными и длительными (не более 10 минут при отсутствии признаков постреанимационных травм — переломов ребер и повреждения внутренних органов);
- при повышении АД следует снизить его и стабилизировать на уровне менее 180/100 мм рт. ст.
Следует также обратить внимание на другие состояния, опасные развитием геморрагических осложнений и служащие относительными противопоказаниями к проведению системного тромболизиса: тяжелые заболевания печени и почек; подозрение на хроническую аневризму сердца, перикардит, инфекционный миокардит, тромб в сердечных полостях; тромбофлебит и флеботромбоз; варикозное расширение вен пищевода, язвенная болезнь в стадии обострения; беременность.
В сомнительных случаях решение о проведении тромболитической терапии должно быть отсрочено до стационарного этапа лечения (при атипичном развитии заболевания, неспецифических изменениях ЭКГ, давно существующей блокаде ножки пучка Гиса или ЭКГ-признаках несомненного предшествующего инфаркта миокарда, маскирующих типичные изменения).
Б) При отсутствии показаний к тромболитической терапии (поздние сроки, так называемый мелкоочаговый или He-Q-инфаркт), проводится антикоагулянтная терапия. Ее цель заключается в предупреждении или ограничении тромбоза венечных артерий, а также в профилактике тромбоэмболических осложнений (особенно частых у больных передним инфарктом миокарда, при низком сердечном выбросе, мерцательной аритмии). Для этого на догоспитальном этапе в/в болюсно вводится гепарин в дозе до 5000 ME. Если в условиях стационара не проводится тромболитическая терапия, то начинается длительная внутривенная инфузия гепарина со скоростью 800–1000 МЕ/ч под контролем активированного частичного тромбопластинового времени. Альтернативой может, по-видимому, служить подкожное введение низкомолекулярного гепарина в «лечебной» дозе. Введение гепарина на догоспитальном этапе не препятствует проведению тромболизиса в стационаре.
В) С первых минут инфаркта миокарда всем больным при отсутствии противопоказаний показано назначение малых доз ацетилсалициловой кислоты (аспирина). Антитромбоцитарный эффект препарата достигает своего максимума уже через 30 мин, а своевременное начало применения позволяет существенно снизить летальность. Применение ацетилсалициловой кислоты перед проведением тромболизиса дает наибольший клинический эффект. Доза для первого приема на догоспитальном этапе составляет 160–325 мг, разжевать. На стационарном этапе препарат назначается 1 раз в сутки по 100–125 мг.
Уменьшение работы сердца и потребности миокарда в кислороде, кроме полноценного обезболивания обеспечивается применением нитратов, бета-адреноблокаторов и магния сульфата.
А) Внутривенное введение нитратов при остром инфаркте миокарда способствует купированию болевого синдрома, гемодинамической разгрузке левого желудочка, снижает АД. Растворы нитратов для внутривенного введения готовятex tempore: каждые 10 миллиграмм нитроглицерина (например 10 мл 0,1% раствора в виде препарата перлинганит) или изосорбида динитрата (например 10 мл 0,1% раствора в виде препарата изокет) разводят в 100 мл физиологического раствора (20 мг препарата — в 200 мл физиологического раствора и т.д.); таким образом, 1 мл приготовленного раствора содержит 100 мкг препарата. Нитраты вводят капельно под постоянным контролем АД и ЧСС с начальной скоростью 25 мкг/мин и последующим увеличением скорости на 10 мкг/мин каждые 5 минут до достижения желаемого эффекта или максимальной скорости введения — 400 мкг/мин. Обычно эффект достигается при скорости инфузии 50–100 мкг/мин. При отсутствии дозатора приготовленный раствор, содержащий в 1 мл 100 мкг нитрата, вводят при тщательном контроле (см. выше) с начальной скоростью 5 капель в минуту, которая при условии стабильной гемодинамики и сохранения болевого синдрома может быть постепенно увеличена вплоть до максимальной скорости — 30 капель в минуту. Введение нитратов проводится как линейными, так и специализированными бригадами СиНМП и продолжается в стационаре. Продолжительность внутривенного введения нитратов — 24 ч и более; за 2–3 ч до окончания инфузии дается первая доза нитратов внутрь. Передозировка нитратов, вызывающая падение сердечного выброса и снижение САД ниже 80 мм рт. ст., может приводить к ухудшению коронарной перфузии и к увеличению размеров инфаркта миокарда.
Б) Внутривенное введение бета-адреноблокаторов также как и применение нитратов способствует купированию болевого синдрома. Ослабляя симпатические влияния на сердце (эти влияния усилены в первые 48 ч инфаркта миокарда вследствие как самого заболевания так и в качестве реакции на боль) и снижая потребность миокарда в кислороде, они способствуют уменьшению размеров инфаркта миокарда, подавляют желудочковые аритмии, уменьшают риск разрыва миокарда и повышают, таким образом, выживаемость пациентов. Очень важно, что согласно экспериментальным данным бета-адреноблокаторы позволяют отсрочить гибель ишемизированных кардиомиоцитов (они увеличивают время, в течение которого эффективна реперфузионная терапия).
При отсутствии противопоказаний бета-адреноблокаторы назначаются всем больным острым инфарктом миокарда. На догоспитальном этапе показаниями к их внутривенному введению служат для линейной бригады — соответствующие нарушения ритма, а для специализированной — упорный болевой синдром, тахикардия, артериальная гипертензия. В первые часы заболевания показано дробное внутривенное введение пропранолола (обзидана) по 1 мг в минуту под контролем АД и ЭКГ до достижения ЧСС 55–60 в минуту или до общей дозы 0,1 мг на кг массы тела пациента. При брадикардии, признаках сердечной недостаточности, AV блокаде и снижении САД менее 100 мм рт. ст. пропранолол не назначается, а при развитии указанных изменений на фоне его применения введение препарата прекращается.
Отсутствие осложнений терапии бета-адреноблокатарами на догоспитальном этапе служит показанием для обязательного ее продолжения в условиях стационара с переходом на прием пропранолола внутрь в суточной дозе 40–320 мг в 4 приема (первый прием — спустя 1 час после внутривенного введения).
В) Внутривенное введение магния сульфата проводится у больных с доказанной или вероятной гипомагнезиемией или при синдроме удлиненного QT, а также в случае осложнения инфаркта миокарда некоторыми вариантами аритмий. При отсутствии противопоказаний магния сульфат может служить определенной альтернативой применению нитратов и бета-адреноблокаторов, если их введение по какой-то причине невозможно (противопоказания или отсутствие). По результатам ряда исследований он снижает летальность при остром инфаркте миокарда, а также предотвращает развитие аритмий (в т.ч. реперфузионных при проведении системного тромболизиса) и постинфарктной сердечной недостаточности. Вводится струйно медленно (за 5 минут) в дозе 4 мл 25% раствора или 10 мл 10% раствора (кормагнезин). В стационаре в течение первых 24 часов продолжается капельная инфузия сульфата магния из расчета 0,6–0,7 г в час.
Ограничение размеров инфаркта миокарда достигается адекватным обезболиванием (см. выше), восстановлением коронарного кровотока (см. выше) и уменьшением работы сердца и потребности миокарда в кислороде (см. выше).
Этой же цели служит оксигенотерапия, показанная при остром инфаркте миокарда всем больным в связи с частым развитием гипоксемии даже при неосложненном течении заболевания. Ингаляция увлажненного кислорода проводится (если это не причиняет чрезмерных неудобств) с помощью маски или через носовой катетер со скоростью 3–5 л/мин и целесообразна в течение первых 24–48 ч заболевания (начинается на догоспитальном этапе и продолжается в стационаре).
Лечение и профилактика осложнений инфаркта миокарда. Все перечисленные мероприятия вместе с обеспечением физического и психического покоя, госпитализацией на носилках служат профилактике осложнений острого инфаркта миокарда. Лечение же в случае их развития проводится дифференцированно в зависимости от варианта осложнений: отек легких, кардиогенный шок, нарушения сердечного ритма проводимости, а также затянувшийся или рецидивирующий болевой приступ.
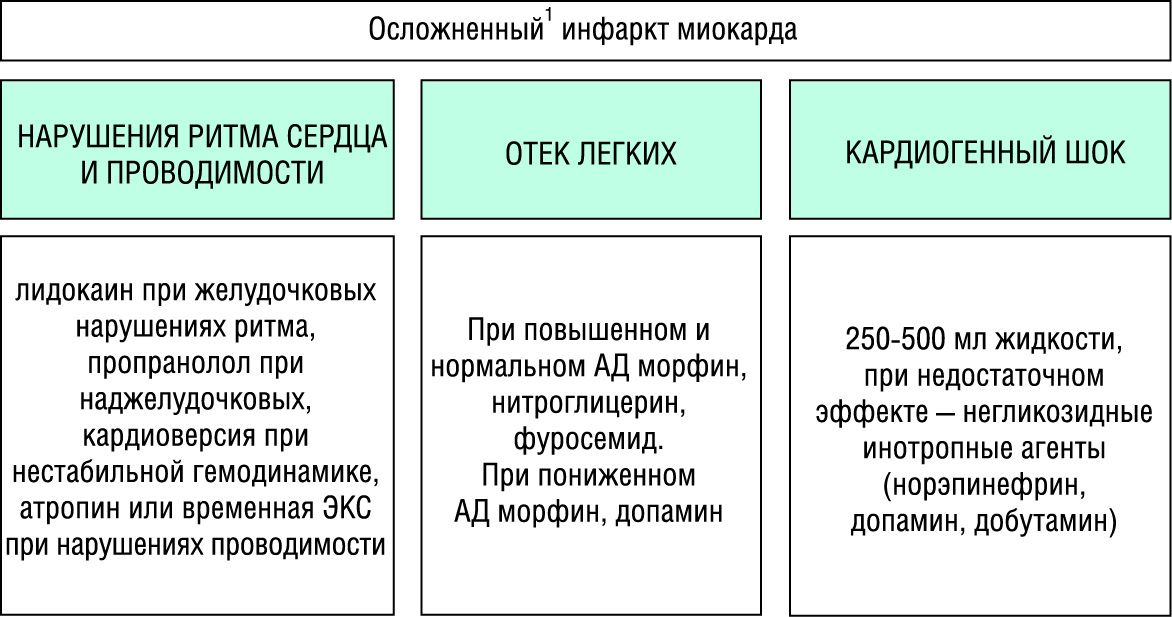
1 При осложненном инфаркте миокарда целесообразно раннее начало тромболической терапии
Острая сердечная недостаточность
При любом варианте ОСН в случае наличия аритмий необходимо провести восстановление адекватного сердечного ритма.
Если ее причиной служит инфаркт миокарда, то одним из самых эффективных методов борьбы с декомпенсацией служит скорейшее восстановление коронарного кровотока по пораженной артерии, что в условиях догоспитальной помощи может быть достигнута с помощью системного тромболизиса.
Показана ингаляция увлажненного кислорода через носовой катетер со скоростью 6–8 л/мин.
А. Лечение острой застойной правожелудочковой недостаточности заключается в коррекции состояний, послуживших ее причиной — тромбоэмболии легочной артерии, астматического статуса и т. д. В самостоятельной терапии это состояние не нуждается.
Сочетание острой застойной правожелудочковой недостаточности с застойной левожелудочковой недостаточностью служит показанием к проведению терапии по принципам лечения последней.
При сочетании острой застойной правожелудочковой недостаточности и синдрома малого выброса (кардиогенного шока), основу терапии составляют инотропные средства из группы прессорных аминов.
Б. Лечение острой застойной левожелудочковой недостаточности.
1. Лечение острой застойной сердечной недостаточности начинается с назначения нитроглицерина сублингвально в дозе 0,5–1 мг (1–2 табл.) и придания больному возвышенного положения (при невыраженной картине застоя — приподнятый головной конец, при развернутом отеке легких — сидячее положение со спущенными ногами); эти мероприятия не выполняются при выраженной артериальной гипотензии.
2. Универсальным фармакологическим средством при острой застойной сердечной недостаточности является фуросемид, вызывающий за счет венозной вазодилатации уже через 5–15 мин после введения гемодинамическую разгрузку миокарда, усиливающуюся со временем благодаря развивающемуся позже диуретическому действию. Фуросемид вводится внутривенно болюсно без разведения в дозе от 20 мг при минимальных признаках застоя до 200 мг при крайне тяжелых отеках легких.
3. Чем выраженнее тахипноэ и психомоторное возбуждение, тем более показано присоединение к терапии наркотического анальгетика — морфина, который, кроме венозной вазодилатации и уменьшения преднагрузки на миокард, уже через 5–10 мин после введения снижает работу дыхательных мышц, подавляя дыхательный центр, что обеспечивает дополнительное уменьшение нагрузки на сердце. Определенную роль играет также его способность уменьшать психомоторное возбуждение и симпатоадреналовую активность; препарат применяется внутривенно дробно по 2–5 мг (для чего 1 мл 1% раствора доводят до 20 мл изотоническим раствором натрия хлорида и вводят по 4–10 мл) с повторным введением при необходимости через 10–15 мин. Противопоказаниями являются нарушение ритма дыхания (дыхание Чейна — Стокса), угнетение дыхательного центра, острая обструкция дыхательных путей, хроническое легочное сердце, отек мозга, отравление веществами, угнетающими дыхание.
4. Тяжелый застой в малом круге кровообращения при отсутствии артериальной гипотензии или любая степень острой застойной левожелудочковой недостаточности при инфаркте миокарда, также как и отек легких на фоне гипертонического криза без мозговой симптоматики, являются показанием к внутривенному капельному введению нитроглицерина или изосорбида динитрата. Применение нитратных препаратов требует тщательного контроля артериального давления и ЧСС. Нитроглицерин или изосорбида динитрат назначаются в первоначальной дозе 25 мкг/мин с последующим увеличением ее каждые 3–5 мин на 10 мкг/мин до достижения желаемого эффекта или появления побочных эффектов, в частности снижения АД до 90 мм рт. ст. Для внутривенной инфузии каждые 10 мг препарата растворяют в 100 мл 0,9% раствора натрия хлорида, таким образом в 1 капле полученного раствора содержится 5 мкг препарата. Противопоказаниями к применению нитратов являются артериальная гипотензия и гиповолемия, перикардиальная констрикция и тампонада сердца, обструкция легочной артерии, неадекватная церебральная перфузия.

5. Современные методики медикаментозного лечения низвели до минимума значимость кровопускания и наложения венозных жгутов на конечности, однако при невозможности проведения адекватной лекарственной терапии эти способы гемодинамической разгрузки не только могут, но и должны применяться, особенно при бурно прогрессирующем отеке легких (кровопускание в объеме 300–500 мл).
6. При острой застойной левожелудочковой недостаточности, сочетающейся с кардиогенным шоком или при снижении артериального давления на фоне терапии, не давшей положительного эффекта, к лечению показано присоединение негликозидных инотропных средств — внутривенное капельное введение добутамина (5–15 мкг/кг/мин), допамина (5–25 мкг/кг/мин), норадреналина (0,5–16 мкг/мин) или их сочетания.
7. Средством непосредственной борьбы с пенообразованием при отеке легких являются «пеногасители» — вещества, обеспечивающие разрушение пены за счет снижения поверхностного натяжения. Простейшее из них — пары спирта, который наливают в увлажнитель, пропуская через него кислород, подаваемый больному через носовой катетер или дыхательную маску с начальной скоростью 2–3 л, а спустя несколько минут — со скоростью 6–8 л в 1 мин.
8. Сохраняющиеся признаки отека легких при стабилизации гемодинамики могут свидетельствовать об увеличении проницаемости мембран, что требует введения глюкокортикоидов с целью уменьшения проницаемости (4–12 мг дексаметазона).
9. При отсутствии противопоказаний, с целью коррекции микроциркуляторных нарушений, особенно при длительно некупирующемся отеке легких, показано назначение гепарина натрия — 5 тыс. ME в/в болюсно, затем капельно со скоростью 800 — 1 тыс. МЕ/ч.
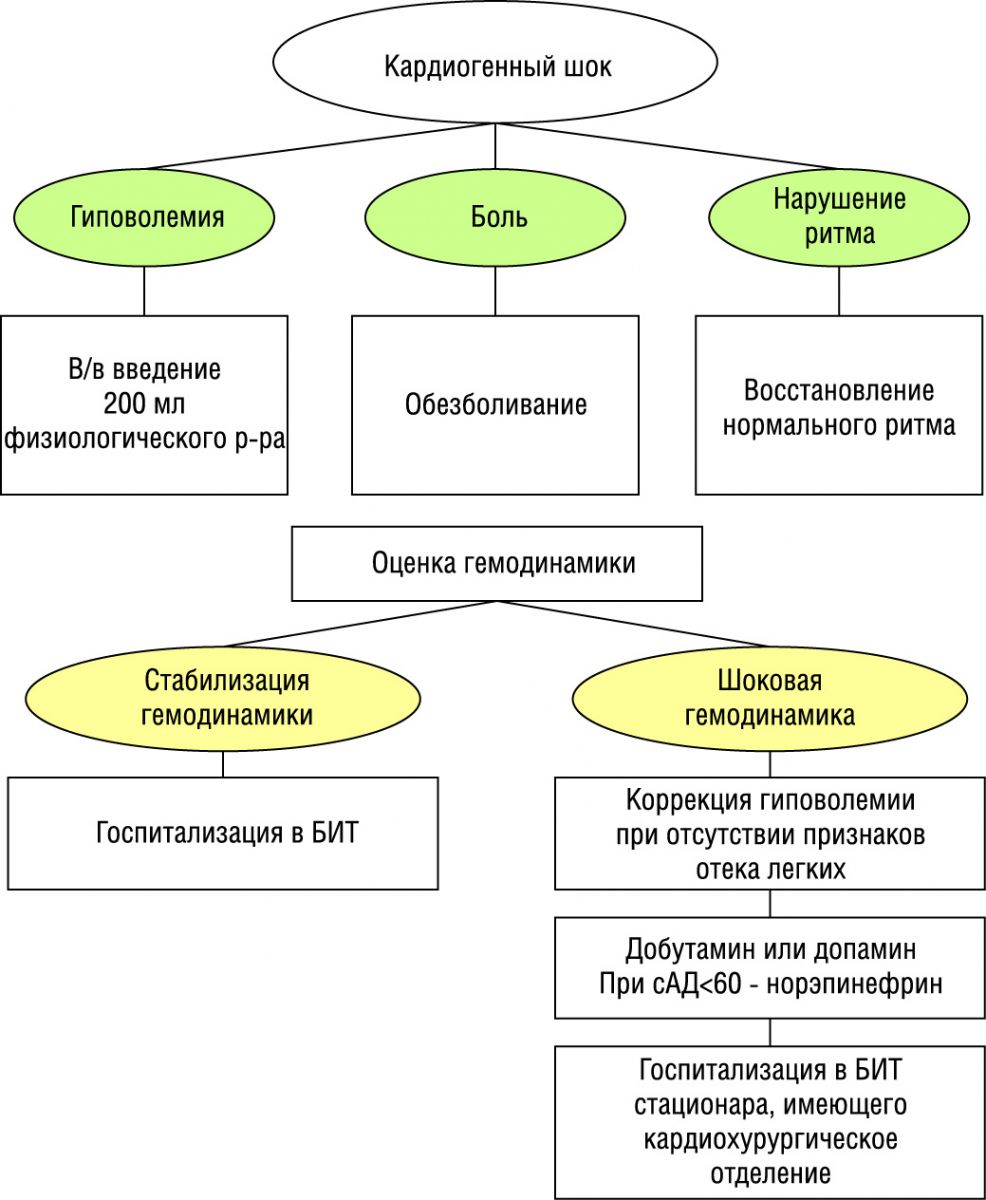
В. Лечение кардиогенного шока заключается в повышении сердечного выброса, что достигается различными способами, значимость которых меняется в зависимости от клинического варианта шока.
1. При отсутствии признаков застойной сердечной недостаточности (одышки, влажных хрипов в задненижних отделах легких) больному необходимо придать горизонтальное положение.
2. Вне зависимости от особенностей клинической картины необходимо обеспечить полноценную анальгезию.
3. Купирование нарушений ритма является важнейшим мероприятием по нормализации сердечного выброса, даже если после восстановления нормосистолии не отмечается адекватной гемодинамики. Брадикардия, которая может свидетельствовать о повышенном тонусе вагуса, требует немедленного внутривенного введения 0,3–1 мл 0,1% раствора атропина.
4. При развернутой клинической картине шока и отсутствии признаков застойной сердечной недостаточности терапию следует начинать с введения плазмозаменителей в суммарной дозе до 400 мл под контролем артериального давления, ЧСС, частоты дыханий и аускультативной картины легких. В случае указаний на существенные потери жидкости и электролитов непосредственно перед развитием острого поражения сердца с развитием шока (длительное применение больших доз мочегонных, неукротимая рвота, профузные поносы и т. п.) для борьбы с гиповолемией используется изотонический раствор натрия хлорида, в количестве до 200 мл за 10 мин с повторным введением.
5. Сочетание кардиогенного шока с застойной сердечной недостаточностью или отсутствие эффекта от всего комплекса терапевтических мероприятий служат показанием к применению инотропных средств из группы прессорных аминов, которые во избежание местных нарушений кровообращения с развитием некрозов тканей следует вводить в центральную вену:
а) допамин в дозе до 2,5 мг влияет только на дофаминовые рецепторы почечных артерий, в дозе 2,5–5 мкг/кг/мин обладает вазодилатирующим эффектом, в дозе 5–15 мкг/кг/мин — вазодилатирующим и положительным инотропным (и хронотропным) эффектами, а в дозе 15–25 мкг/кг/мин — положительным инотропным (и хронотропным) и периферическим вазоконстриктивным эффектами; 400 мг препарата растворяется в 400 мл 5% раствора глюкозы, при этом 1 мл полученной смеси содержит 0,5 мг, а 1 капля — 25 мкг допамина. Начальная доза составляет 3–5 мкг/кг/мин с постепенным увеличением скорости введения до достижения эффекта, максимальной дозы (25 мкг/кг/мин, хотя описывается и доза до 50 мкг/кг/мин) или развития осложнений (чаще всего синусовой тахикардии, превышающей 140 в 1 минуту, или желудочковых аритмий). Противопоказаниями к его применению служат тиреотоксикоз, феохромоцитома, сердечные аритмии, повышенная чувствительность к дисульфиду, предшествовавший прием ингибиторов МАО; при предшествовавшем приеме трициклических антидепрессантов дозы должны быть уменьшены;
б) отсутствие эффекта от допамина или невозможность его использования в связи с тахикардией, аритмией или повышенной чувствительностью служит показанием к присоединению или монотерапии добутамином, который в отличие от допамина, обладает более выраженным сосудорасширяющим эффектом и менее выраженной способностью увеличивать ЧСС и вызывать аритмии. 250 мг препарата разводится в 500 мл 5% раствора глюкозы (1 мл смеси содержит 0,5 мг, а 1 капля — 25 мкг добутамина); при монотерапии он назначается в дозе 2,5 мкг/кг/мин с увеличением каждые 15–30 мин на 2,5 мкг/кг/мин до получения эффекта, побочного действия или достижения дозы 15 мкг/кг/мин, а при комбинации добутамина с допамином — в максимально переносимых дозах; противопоказанием к его назначению служит идиопатический гипертрофический субаортальный стеноз, стеноз устья аорты. Добутамин не назначается при систолическом АД менее 70 мм рт. ст.
в) при отсутствии эффекта от введения дофамина и/или снижении систолического АД до 60 мм рт.ст., может применяться норадреналин в возрастающей дозе, не превышающей 16 мкг/мин. Противопоказаниями к его применению служат тиреотоксикоз, феохромоцитома, предшествовавший прием ингибиторов МАО; при предшествовавшем приеме трициклических антидепрессантов дозы должны быть уменьшены.
6. При наличии признаков застойной сердечной недостаточности и в случае применения инотропных средств из группы прессорных аминов показано введение периферических вазодилататоров — нитратов (нитроглицерина или изосорбида динитрата со скоростью 5–200 мкг/мин).
7. При отсутствии противопоказаний, с целью коррекции микроциркуляторных нарушений, особенно при длительно некупирующемся шоке показано назначение гепарина — 5 тыс. ME внутривенно болюсно, затем капельно со скоростью 800 — 1 тыс. МЕ/ч.
8. При отсутствии эффекта от адекватно проводимой терапии показано применение внутриаортальной баллонной контрпульсации как способа временной стабилизации гемодинамики до выполнения более радикального вмешательства (внутрикоронарной баллонной ангиопластики и др.).
Нарушение сердечного ритма и проводимости
Неотложная терапия при нарушениях сердечного ритма показана только в следующих случаях:
1. При их плохой субъективной переносимости.
2. При гемодинамически значимых нарушениях ритма и проводимости.
3. При прогностически значимых аритмиях.
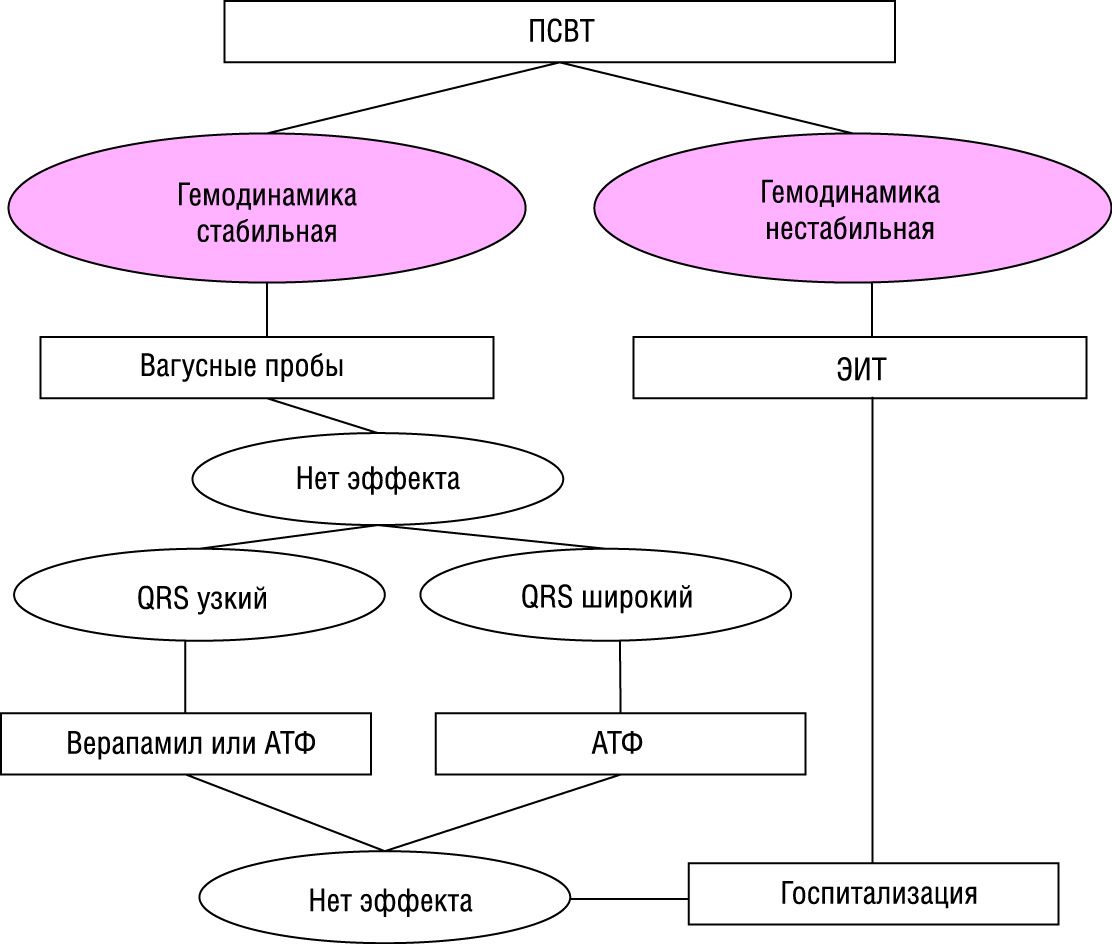
3.1. Пароксизм суправентрикулярной тахикардии.
3.1.1. Врачебная тактика при пароксизме суправентрикулярной пароксизмальной тахикардии определяется стабильностью гемодинамики пациента. Падение АД с развитием синкопального состояния, приступ сердечной астмы или отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии.
3.1.2. На фоне стабильной гемодинамики и ясного сознания больного купирование пароксизма начинают с приемов, направленных на раздражение блуждающего нерва и замедление проведения через атриовентрикулярный узел (задержка дыхания, кашель, резкое натуживание после глубокого вдоха — проба Вальсальвы, вызванная рвота, проглатывание корки хлеба, погружение лица в ледяную воду). Так называемая проба Ашоффа (надавливание на глазные яблоки не рекомендуется). Массаж каротидного синуса допустим только при уверенности в отсутствии недостаточности кровоснабжения головного мозга. Надавливание на область солнечного сплетения малоэффективно, а удар в эту же область небезопасен.
Указанные приемы помогают не всегда. При мерцании и трепетании предсердий они вызывают преходящее снижение частоты сердечных сокращений, а при желудочковой тахикардии вообще неэффективны.
3.1.3. Отсутствие эффекта от рефлекторных приемов требует применения противоаритмических средств. Терапию пароксизмальной суправентрикулярной тахикардии в условиях специализированного кардиореанимобиля и в стационаре начинают с в/в введения аденозина (АТФ), прерывающего круг «повторного входа»: 10 мг (1 мл 1% раствора) АТФ вводят в/в болюсно в течение 5–10 с, при отсутствии эффекта через 2–3 мин повторно вводят еще 20 мг (2 мл 1% раствора). При использовании аденозина (аденокор) начальная доза составляет 3–6 мг (1–2 мл). Эффективность препарата при этом виде нарушений ритма составляет 90–100%. Как правило, удается купировать пароксизмальную суправентрикулярную тахикардию в течение 20–40 с после введения АТФ.
Введение аденозина в/в позволяет также отдифференцировать трепетание предсердий с проведением 1:1 от суправентрикулярной тахикардии, угнетение AV проведения позволяет выявить характерные волны трепетания, однако ритм при этом не восстанавливается. Противопоказаниями к применению являются: AV блокада II и III степени и синдром слабости синусового узла (при отсутствии искусственного водителя ритма); повышенная чувствительность к аденозину. Также следует учитывать, что введение АТФ или аденозина может спровоцировать приступы у больных бронхиальной астмой.
3.1.4. Если догоспитальная помощь оказывается линейной бригадой терапию начинают с применения антагониста кальция верапамила (изоптина); его введение также возможно в условиях специализированного кардиореанимобиля и в стационаре при отсутствии эффекта от аденозина. Препарат также удлиняет рефрактерный период в атриовентрикулярном узле, но действует более продолжительно (до 30 мин). Препарат вводится в/в болюсно в дозе 2,5–5 мг за 2–4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5–10 мг через 15–30 мин при сохранении тахикардии и отсутствии гипотензии. К побочным эффектам верапамила относятся: брадикардия (вплоть до асистолии при быстром внутривенном введении за счет подавления автоматизма синусового узла); AV блокада (вплоть до полной поперечной при быстром внутривенном введении); преходящая желудочковая экстрасистолия (купируется самостоятельно); артериальная гипотензия вследствие периферической вазодилатации и отрицательного инотропного действия (вплоть до коллапса при быстром внутривенном введении); нарастание или появление признаков сердечной недостаточности (за счет отрицательного инотропного действия), отек легких. Со стороны ЦНС отмечаются головокружение, головная боль, нервозность, заторможенность; покраснение лица, периферические отеки; чувство нехватки воздуха, одышка; аллергические реакции.
Верапамил следует применять только при нарушениях ритма с «узким» комплексом QRS. При «широком» комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) верапамил противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков. Диагностика синдрома WPW возможна при соответствующих анамнестических указаниях и/или при оценке предыдущих ЭКГ с синусовым ритмом (интервал PQ менее 0,12 с, комплекс QRS уширен, определяется дельта-волна). Абсолютными противопоказаниями к применению верапамила являются также выраженная брадикардия, синдром слабости синусового узла; AV блокада II и III степени; кардиогенный шок; хроническая и острая сердечная недостаточность; повышенная чувствительность к препарату. Относительные противопоказания — брадикардия с ЧСС менее 50 в минуту; AV блокада I степени; желудочковая тахикардия; артериальная гипотензия (сАД менее 90 мм рт. ст.). Кроме того, верапамил противопоказан пациентам, которым в течение последних двух часов вводился какой-либо бета-адреноблокатор.
3.1.5. Альтернативой верапамилу может служить прокаинамид (новокаинамид). Препарат можно также использовать при неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Новокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (когда верапамил противопоказан).
3.1.6. При отсутствии АТФ и верапамила возможно также использование бета-адреноблокаторов (пропранолола) и сердечных гликозидов (дигоксина), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40–55%. Если больному уже введен верапамил, то не ранее чем через 30 мин после его введения пропранолол (анаприлин) можно использовать сублингвально в дозе 20–40 мг. Препарат противопоказан при артериальной гипотензии и синдроме бронхиальной обструкции. В/в введение пропранолола в дозе до 0,15 мг/кг со скоростью не более 1 мг/мин желательно осуществлять под контролем ЭКГ-монитора в условиях кардиоблока. Пропранолол высоко эффективен при пароксизмальной тахикардии, обусловленной кругом повторного входа (re-entry) в синусовом или атриовентрикулярном узле, а при других вариантах тахикардии его применение позволяет снизить ЧСС. Дигоксин в начальной дозе 0,5–0,75 мг эффективен при узловой реципрокной тахикардии, в остальных случаях он только уменьшает ЧСС. Дигоксин не показан при синдроме WPW по тем же причинам, что и верапамил.
3.2. Пароксизм мерцательной аритмии
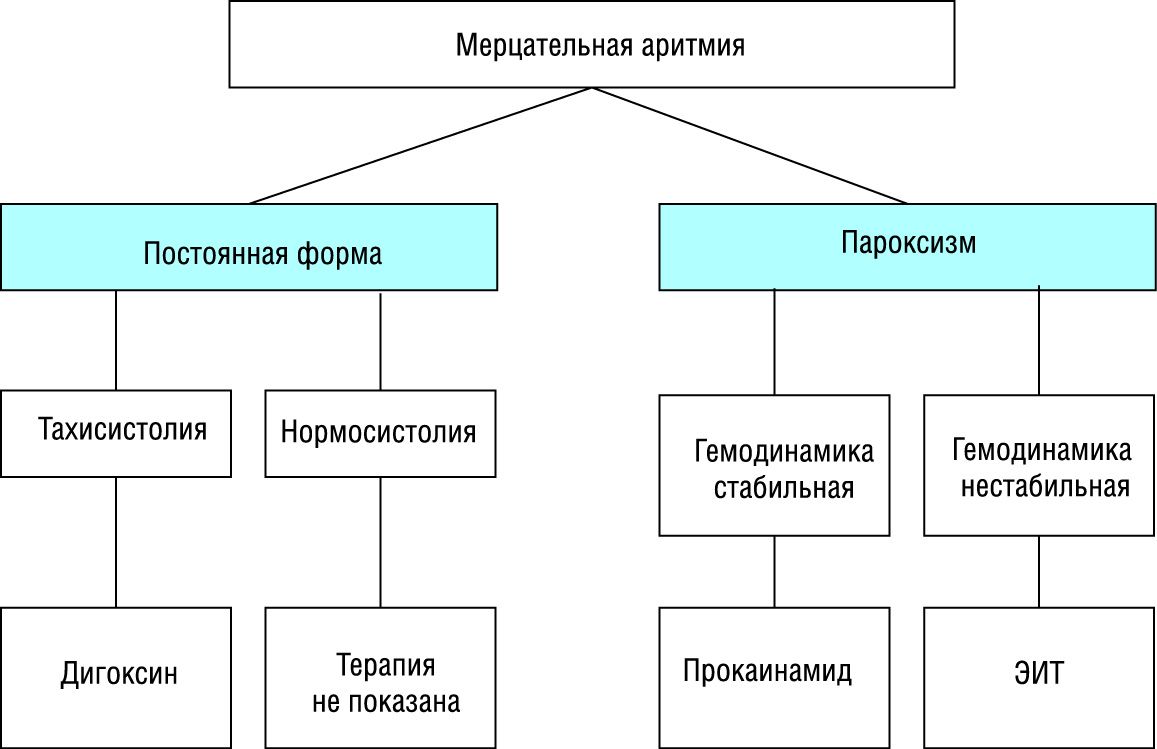
3.2.1. Противопоказания к восстановлению синусового ритма на догоспитальном этапе: длительность пароксизма мерцания предсердий более двух дней; доказанная дилатация левого предсердия (переднезадний размер 4,5 см по ЭхоКГ); наличие тромбов в предсердиях или тромбоэмболических осложнений в анамнезе; развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики); развитие пароксизма на фоне выраженных электролитных нарушений; декомпенсация тиреотоксикоза. При отказе от восстановления синусового ритма необходимо поддержание ЧСС в пределах 60–90 ударов в минуту. Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды: 0,25 мг дигоксина (1 мл 0,025% раствора) в 20 мл изотонического раствора хлорида натрия вводятся в/в медленно болюсно. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма мерцательной аритмии без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии.
Побочные эффекты дигоксина (проявления дигиталисной интоксикации): брадикардия, AV блокада, предсердная тахикардия, желудочковая экстрасистолия; анорексия, тошнота, рвота, диарея; головная боль, головокружение, нарушение зрения, синкопальное состояние, возбуждение, эйфория, сонливость, депрессия, нарушения сна, спутанность сознания. Противопоказания к применению дигоксина: 1) абсолютные: гликозидная интоксикация; повышенная чувствительность к препарату; 2) относительные: выраженная брадикардия (отрицательное хронотропное действие); AV блокада II и III степени (отрицательное дромотропное действие); изолированный митральный стеноз и нормо- или брадикардия (опасность дилатации левого предсердия с усугублением левожелудочковой недостаточности вследствие повышения давления в его полости; опасность развития отека легких вследствие увеличения сократительной активности правого желудочка и нарастания легочной гипертензии); идиопатический гипертрофический субаортальный стеноз (возможность увеличения обструкции выхода из левого желудочка вследствие сокращения гипертрофированной межжелудочковой перегородки); нестабильная стенокардия и острый инфаркт миокарда (опасность увеличения потребности миокарда в кислороде, а также возможность разрыва миокарда при трансмуральном инфаркте миокарда вследствие повышения давления в полости левого желудочка); синдром WPW (улучшает проведение по дополнительным путям); снижение AV проводимости (способствует проведению импульсов в обход AV узла по дополнительным путям) — риск повышения частоты желудочковых сокращений и фибрилляции желудочков; желудочковая экстрасистолия, желудочковая тахикардия.
3.2.2. При неосложненном пароксизме мерцательной аритмии препаратом выбора для восстановления ритма на догоспитальном этапе является прокаинамид (новокаинамид), вводимый в/в медленно в дозе 1000 мг в течение 8 мин (10 мл 10% раствора, доведенные до 20 мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ. В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД он вводится в горизонтальном положении больного при заготовленном шприце с 0,1 мг фенилэфрина (мезатона). К побочным эффектам относятся: аритмогенное действие, желудочковые нарушения ритма вследствие удлинения интервала QT; замедление атриовентрикулярной проводимости, внутрижелудочковой проводимости (возникают чаще в поврежденном миокарде, проявляются на ЭКГ уширением желудочковых комплексов и блокадами ножек пучка Гиса); артериальная гипотензия (вследствие снижения силы сердечных сокращений и вазодилатирующего действия); головокружение, слабость, нарушения сознания, депрессия, бред, галлюцинации; аллергические реакции. Противопоказаниями к применению прокаинамида являются артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность; синоатриальная и AV блокады II и III степени, внутрижелудочковые нарушения проводимости; удлинение интервала QT и указания на эпизоды пируэтной тахикардии в анамнезе; выраженная почечная недостаточность; системная красная волчанка; повышенная чувствительность к препарату.
При исходно пониженном АД в один шприц с прокаинамидом набирается 20–30 мкг фенилэфрина (мезатона); он не только препятствует дальнейшему снижению АД, но и, вызывая вагусный рефлекс с барорецепторов, усиливает антиаритмический эффект. Токсический эффект новокаинамида устраняется в/в струйным введением 100 мл 5% раствора натрия гидрокарбоната.
3.2.3. В ряде случаев альтернативой прокаинамиду может служить верапамил (см. раздел «Пароксизмальная суправентрикулярная тахикардия»). Этот препарат не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС путем блокирующего влияния на атриовентрикулярный узел. Нельзя, однако, забывать о том, что при мерцательной аритмии у пациентов с синдромом WPW не показано использование верапамила (препарат улучшает проведение по дополнительным путям).
3.2.4. При магнийзависимом мерцании предсердий (доказанная гипо-магниемия или наличие удлиненного интервала QT) препаратом выбора служит кормагнезин (магния сульфат, см. раздел «Желудочковая тахикардия»), являющийся в остальных случаях дополнительным средством для урежения ритма.
3.2.5. При неэффективности одного антиаритмического препарата медикаментозная терапия на догоспитальном этапе прекращается, при появлении осложнений (см. выше) проводится электроимпульсная терапия.
3.3. Желудочковая экстрасистолия
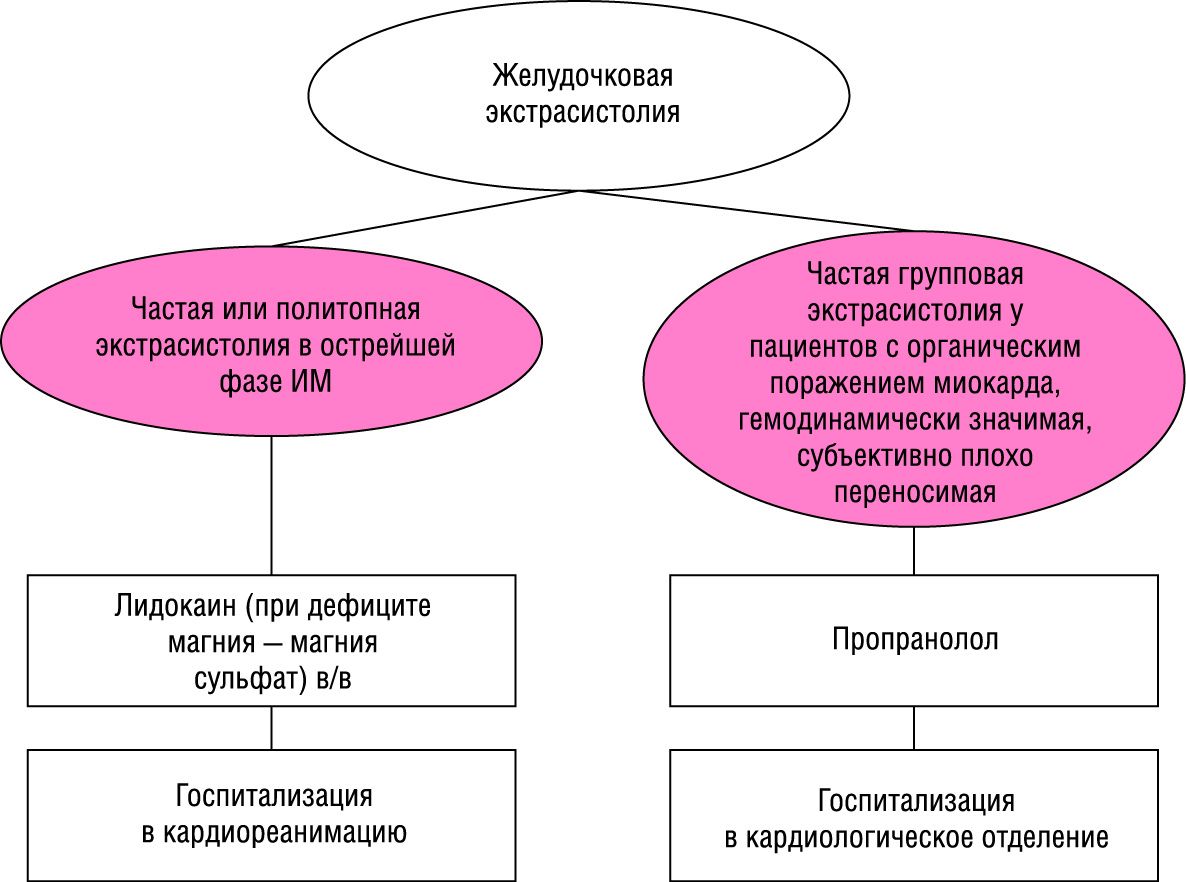
Желудочковая экстрасистолия нуждается в лечении, если она возникает в острой стадии инфаркта миокарда, или субъективно плохо переносится, или в случае ее гемодинамической либо прогностической значимости (частая групповая экстрасистолия у пациентов с органическим поражением миокарда).
3.3.1. При остром инфаркте миокарда препаратом выбора для купирования желудочковых нарушений ритма является лидокаин; в случае его неэффективности можно использовать новокаинамид (см. раздел «Желудочковая тахикардия»).
3.3.2. Частая групповая экстрасистолия у пациентов с органическим поражением миокарда, а также гемодинамически значимая, субъективно плохо переносимая экстрасистолия требует применения пропранолола.
3.4. Желудочковая тахикардия
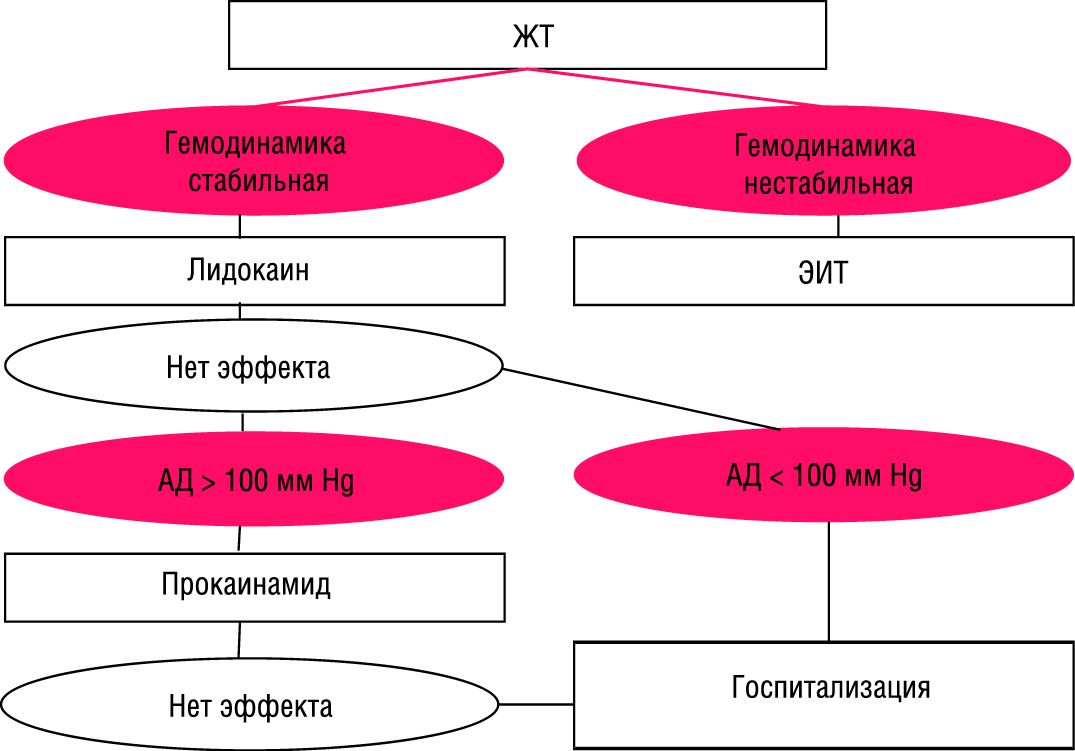
3.4.1. Желудочковая тахикардия при нестабильной гемодинамике тpeбует немедленной электроимпульсной терапии (см. раздел «Пароксизмальная суправентрикулярная тахикардия»), после чего проводится поддерживающая терапия капельным введением лидокаина (см. ниже).
3.4.2. В условиях стабильной гемодинамики средством выбора для купирования желудочковой тахикардии служит лидокаин, вводимый в/в болюсно в дозе 1–2 мг/кг (80–100 мг) в течение 3–5 мин с возможной последующей поддерживающей капельной инфузией длительностью до 24–36 ч со скоростью 20–55 мкг/кг/мин (максимально 4 мг/мин). При необходимости на фоне инфузии допустимо дополнительное струйное введение лидокаина в дозе 40 мг через 10–30 мин после первого болюса. Удлиненный интервал QT синусовых комплексов и увеличение его дисперсии служит показанием к усилению поддерживающей терапии капельным введением кормагнезина (магния сульфата) со скоростью 3–20 мг/мин (см. ниже). В дальнейшем возможен переход на профилактическое в/м введение лидокаина в дозе 2–4 мг/кг (160–200 мг; максимально 600 мг, а при инфаркте миокарда не более 300 мг) каждые 4–6 ч.
3.4.3. При неэффективности лидокаина применение других антиаритмиков показано при сохранении стабильной гемодинамики и отсутствии нежелательных реакций (опасность коллапса и потенцирования аритмогенного действия антиаритмических препаратов) либо при невозможности проведения электроимпульсной терапии. В этих случаях вторым по значимости препаратом является прокаинамид (новокаинамид), вводимый с соответствующими предосторожностями (см. раздел «Мерцательная аритмия») в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500–1000 мг). Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрантным проведением или на фоне блокады ножек пучка Гиса).
3.4.4. Препаратом выбора при желудочковой тахикардии типа «пируэт» и дополнительным средством при других видах желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и новокаинамидом) служит кормагнезин (магния сульфат), вводимый в/в в течение 10–15 мин. в дозе 400–800 мг магния (20–40 мл 10% или 10–20 мл 20% раствора). При отсутствии эффекта проводится повторное введение через 30 мин. После достижения эффекта поддерживающая терапия заключается в капельном введении кормагнезина (магния сульфата) со скоростью 3–20 мг/мин. в течение 2–5 ч.
3.5. Брадиаритмии
3.5.1. Брадиаритмии (синусовая брадикардия, синоаурикулярная блокада, медленный замещающий атриовентрикулярный ритм, нарушения атриовентрикулярной проводимости II и III степени) требуют терапии, если они, сопровождаясь нестабильной гемодинамикой, возникли как осложнение органического поражения сердца (инфаркт миокарда) или развились при проведении реанимационных мероприятий, а также при появлении частых приступов Морганьи-Эдемса-Стокса. Для восстановления адекватной гемодинамики бывает достаточно увеличить ЧСС в/в введением 0,1% раствора атропина сульфата в дозе 0,3–1,0 мл с повторением начальной дозы при ее эффективности через 4–5 ч.
К побочным эффектам атропина относятся сухость во рту, жажда, тошнота, рвота, атония кишечника и запоры; усиление кашля у больных бронхиальной астмой; нарушения мочеотделения, вплоть до острой задержки мочи; мидриаз, фотофобия, паралич аккомодации; тахикардия; беспокойство, тремор, головная боль, психомоторное возбуждение.
Противопоказаниями к применению атропина являются глаукома; хроническая задержка мочи (аденома предстательной железы); атония кишечника; тахикардия; тяжелая сердечная недостаточность; выраженный атеросклероз; повышенная чувствительность к препарату. При брадиаритмиях и AV-блокадах допустимо использование атропина по витальным показаниям даже при ишемии миокарда, кишечной непроходимости, атонии кишечника, болезнях печени и почек, закрытоугольной форме глаукомы.
3.5.2. Неэффективность терапии атропином служит показанием к временной электрокардиостимуляции, а при невозможности ее проведения, по жизненным показаниям может быть использован орципреналин (в дозе 10–30 мкг/мин под контролем ЧСС в/в капельно до появления терапевтического эффекта).
Гипертонический криз
3.1. При лечении внезапного повышенияАД, не сопровождающегося ..... клинической картиной и развитием осложнений, требуется обязательное врачебное вмешательство, которое, однако, не должно быть агрессивным. Следует помнить о возможных осложнениях избыточной гипотензивной терапии — медикаментозных коллапсах и снижении мозгового кровотока с развитием ишемии головного мозга. Особенно постепенно и осторожно (не более чем на 20–25% от исходного в течение 40 мин) следует снижать АД при вертебро-базилярной недостаточности и появлении очаговой неврологической симптоматики; при этом больной должен находиться в горизонтальном положении в связи с возможностью более резкого снижения АД. В подавляющем большинстве случаев для лечения внезапного повышения АД возможно сублингвальное применение лекарственных средств.
3.1.1. При отсутствии значительной тахикардии терапию неосложненного криза целесообразно начинать с приема 10–20 мг нифедипина (коринфара, кордафлекса и др.) под язык. Препарат отличается хорошей предсказуемостью терапевтического эффекта: в подавляющем большинстве случаев через 5–30 мин. начинается постепенное снижение сАД и дАД (на 20–25%) и улучшается самочувствие пациентов, что позволяет избегнуть некомфортного (а иногда и опасного) для пациента парентерального применения гипотензивных средств. Продолжительность действия принятого таким образом препарата — 4–5 ч, что позволяет начать в это время подбор плановой гипотензивной терапии. При отсутствии эффекта прием нифедипина можно повторить через 30 мин. Клинические наблюдения показывают, что эффективность препарата тем выше, чем выше уровень исходного АД. Побочные эффекты нифедипина связаны с его вазодилатирующим действием: сонливость, головная боль, головокружение, гиперемия кожи лица и шеи, тахикардия. Противопоказания: синдром «тахи-бради» (как проявление синдрома слабости синусового узла); острая коронарная недостаточность (острый инфаркт миокарда, нестабильная стенокардия); тяжелая сердечная недостаточность; гемодинамически значимый стеноз устья аорты; гипертрофическая кардиомиопатия; повышенная чувствительность к нифедипину. Следует учитывать, что у пожилых больных эффективность нифедипина возрастает, поэтому начальная доза препарата при лечении ГК должна быть меньше, чем у молодых пациентов.
3.1.2. При непереносимости нифедипина возможен прием под язык ингибитора ангиотензин-превращающего фермента (АПФ) каптоприла (тензиомин) в дозе 25–50 мг, однако реакция на препарат менее предсказуема (возможно развитие коллапса). При сублингвальном приеме гипотензивное действие каптоприла развивается через 10 мин и сохраняется около 1 ч. Побочные эффекты ингибиторов АПФ: ангионевротический отек; аллергические кожные реакции; нарушение почечной функции (у больных из группы риска — повышение уровня мочевины и креатинина, протеинурия, олигурия); сухой кашель (вследствие повышения уровня брадикинина и увеличения чувствительности бронхиальных рецепторов); бронхоспазм; артериальная гипотония, головная боль, головокружение, слабость, утомляемость, обморок, сердцебиение. Противопоказания: двусторонний стеноз почечных артерий; состояние после трансплантации почки; гемодинамически значимый стеноз устья аорты, левого атриовентрикулярного отверстия; гипертрофическая кардиомиопатия. Использование ингибиторов АПФ не показано при беременности, в том числе при эклампсии беременных.
3.1.3. При гиперкинетическом варианте гипертонического криза возможен сублингвальный прием клонидина (клофелина) в дозе 0,075 мг. Гипотензивное действие развивается через 15–30 мин, продолжительность действия — несколько часов. Побочные эффекты: сухость во рту, сонливость, ортостатические реакции. Прием клонидина противопоказан при брадикардии, синдроме слабости синусового узла, атриовентрикулярной блокаде II–III степени; нежелательно его применение при остром инфаркте миокарда, выраженной энцефалопатии, облитерирующих заболеваниях сосудов нижних конечностей, депрессии.
3.1.4. При выраженной тахикардии возможен сублингвальный прием пропранолола (анаприлина, обзидана) в дозе 20–40 мг, метопролола (эгилока) в дозе 50 мг. При наличии противопоказаний к применению бета-адреноблокаторов назначают магния сульфат в дозе 1000–2500 мг в/в медленно (в течение 7–10 мин и более), а при невозможности обеспечить в/в введение препарата допустимо (как исключение) в/м введение препарата в теплом виде с последующим прогреванием места инъекции. Сульфат магния обладает сосудорасширяющим, седативным и противо-судорожным действием, уменьшает отек мозга. Применение его особенно показано при ГК, сопровождающемся развитием судорожного синдрома (в частности, при эклампсии беременных), а также при появлении желудочковых нарушений ритма на фоне повышения АД. Гипотензивный эффект развивается через 15–25 мин. после введения. Побочные эффекты: угнетение дыхания (устраняется в/в введением 5–10 мл 10% раствора хлорида кальция), брадикардия,AV блокада II степени. Противопоказания: гиперчувствительность, гипермагниемия (почечная недостаточность, гипотиреоз), миастения, выраженная брадикардия, атриовентрикулярная блокада II степени.
3.2. При лечении осложненного ГК необходимо быстрое (в течение первых минут, часов) снижение АД на 20–30% по сравнению с исходным, для этого используют главным образом парентеральное введение лекарственных средств.
3.2.1. Весьма безопасным и эффективным средством для плавного снижения АД следует считать ингибиторы АПФ для парентерального применения, в частности — эналаприлат (энап), представляющий собой активный метаболит эналаприла. Эналаприлат вводится внутривенно струйно в течение 5 мин в дозе 0,625–1,25 мг. Ингибиторы АПФ блокируют превращение ангиотензина I в мощный вазоконстриктор ангио-тензин II и т.о. снижают периферическое сопротивление. При этом не возникает рефлекторной тахикардии, поскольку опосредованная ангио-тензином стимуляция симпатической нервной системы также заблокирована (уменьшается выделение норадреналина из окончаний нейронов). Внутривенное введение ингибиторов АПФ особенно показано при гипертоническом кризе у больных с обострением ишемической болезни сердца, застойной сердечной недостаточностью (когда использование антагонистов кальция, и в т.ч. коринфара нежелательно). При внутривенном введении эналаприлата начало эффекта наблюдается через 15 мин после введения, максимум действия — через 30 мин, продолжительность действия — около 6 ч. Противопоказания к применению те же, что и для сублингвального использования каптоприла.
3.2.2. ГК с гипертонической энцефалопатией требует быстрого осторожного снижения АД, лечения и профилактики отека мозга и судорожного синдрома. Для этого используют нифедипин под язык в дозе 10–20 мг (разжевать). При недостаточной его эффективности, а также при невозможности использовать сублингвальный прием лекарств (например при упорной рвоте) целесообразно применение магния сульфата (1000–2500 мг в/в медленно в течение 7–10 мин), в/в введение дибазола. Дибазол (5–10 мл 0,5% раствора) оказывает умеренное гипотензивное действие — резкое снижение АД может в этой ситуации ухудшить состояние больного. Гипотензивный эффект дибазола обусловлен уменьшением сердечного выброса и расширением периферических сосудов вследствие его спазмолитического действия, после внутривенного введения он развивается через 10–15 мин и сохраняется 1–2 ч. Побочные эффекты: парадоксальное кратковременное повышение АД; иногда — повышенная потливость, чувство жара, головокружение, головная боль, тошнота; аллергические реакции. Противопоказания: тяжелая сердечная недостаточность, повышенная чувствительность к препарату.
3.2.3. В зависимости от выраженности соответствующей симптоматики показано дополнительное введение 10 мл 2,4% раствора эуфиллина в/в медленно (в течение 5 мин), 10 мг диазепама в/в; в/в инфузия маннитола в дозе 0,5–1,5 г/кг (до 40 г) с последующим в/в введением фуросемида (лазикса), возможно использование дексаметазона (4–8 мг в/в).
3.2.4. При ГК с инсультом необходима стабилизация АД на уровне, превышающем на 5–10 мм рт. ст. привычный для больного уровень АД. Для этого используют медленное (в течение 7–10 мин и более) в/в введение магния сульфата в дозе 1000–2500 мг (как исключение допустимо в/м введение препарата в теплом виде с последующим прогреванием места инъекции). При наличии противопоказания к применению магния сульфата показан нифедипин в дозе 5–20 мг под язык (разжевать), а при невозможности использовать такой путь введения (например при коме) — дибазол в/в (в/м) в дозе 30–40 мг.
3.2.5. В случае ГК с острой левожелудочковой недостаточностью показано применение наркотических анальгетиков (1 мл 1% раствора морфина в/в струйно дробно), в/в капельное введение нитратов (нитроглицерина либо изосорбид-динитрата внутривенно капельно со скоростью 50–100 мкг/мин, не более 200 мкг/мин). Гипотензивное действие, развивается через 2–5 мин от начала инфузии. Фуросемид (лазикс) вводят в/в в дозе 60–80 мг (до 200 мг). Гипотензивное действие развивается через 2–3 мин после введения и обусловлено на первом этапе вазодилатирующими свойствами препарата (расширяет периферические вены, снижает преднагрузку), а уже затем диуретическим действием и снижением ОЦК. Мочегонные препараты не заменяют действие других гипотензивных средств (поскольку в большинстве случаев гипертонический криз обусловлен вазоконстрикцией при нормальном или даже сниженном ОЦК), а дополняют и усиливают их эффект. Следует помнить, что применение нитратов и мочегонных средств не показано при развитии на фоне криза мозговой симптоматики, эклампсии.
3.2.6. При ГК с развитием тяжелого приступа стенокардии или инфаркта миокарда также показано внутривенное введение наркотических анальгетиков (морфия гидрохлорида в/в струйно дробно) и нитратов (нитроглицерина или изосорбид-динитрата под язык или в/в капельно). При развитии на фоне гипертонического криза ангинозного статуса, тахикардии и нарушений ритма и при отсутствии признаков сердечной недостаточности целесообразно также внутривенное введение бета-адреноблокаторов (обзидана). Необходимое условие — возможность тщательного мониторирования АД, частоты сердечных сокращений и ЭКГ (в связи с опасностью развития брадикардии, AV блокады и др.).
3.2.7. При ГК с расслаиванием аорты параллельно с купированием болевого синдрома морфином или морфином с дроперидолом необходимо уменьшение сократимости миокарда и быстрое снижение АД до оптимального уровня (100–120 мм рт.ст. для систолического и не более 80 мм рт.ст. для диастолического). Препаратами выбора служат пропранолол (по 1 мг каждые 3–5 мин до достижения ЧСС 50–60 в 1 мин, уменьшения пульсового давления до уровня менее 60 мм рт.ст., или до достижения общей дозы 0,15 мг/кг, или до появления побочных эффектов) и нитропруссид натрия, при его отсутствии — нитраты (нитроглицерин, изосорбид-динитрат). Приемлемо сублингвальное применение нифедипина (10–20 мг под язык, разжевать). Введение бета-адреноблокаторов должно предшествовать введению любых лекарственных средств, способных вызвать тахикардию; при наличии противопоказаний к применению бета-адреноблокаторов используют верапамил (изоптин) в дозе 5–10 мг в/в струйно (вводят в течение 2–3 мин); при необходимости возможно повторное введение 5 мг препарата через 5–10 мин.
3.2.8. При ГК с выраженной вегетативной и психоэмоциональной окраской (вариант панической атаки) следует избегать парентерального введения препаратов, сублингвально применяют пропранолол (20 мг) и диазепам (5–10 мг).
3.2.9. При ГК в результате прекращения приема клонидина бета-адреноблокаторы противопоказаны. Применяют клонидин (клофелин) п/я в дозе 0,075–0,15 мг с повторением каждый час (до получения клинического эффекта или до достижения общей дозы 0,6 мг) или в/в (менее целесообразно в/м) в дозе 0,15 мг.


